臨床的にうっ血性心不全と診断し体液貯留を疑えば、除水により前負荷軽減を行う必要があります
両下腿浮腫、両側胸水貯留、肺水腫などが認められる患者でどのように前負荷軽減を行うのが良いのでしょうか
①除水の目的/除水必要性の評価
そもそも除水の目的はなんでしょうか?
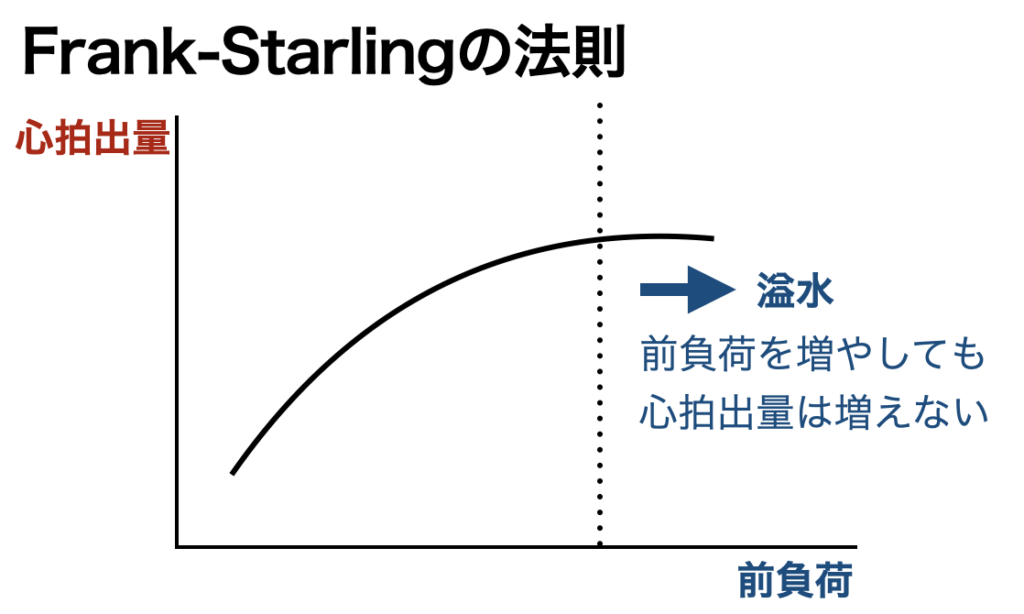
まずはFrank-Starlingの法則を思い出す必要があります
ざっくりいうと「前負荷が増えれば心拍出量も増える」という法則ですが、グラフの右側へいくと前負荷が増えても心拍出量は増えなくなってきます。これは増えた前負荷を心臓がさばききれない状態、いわば心臓のキャパシティの限界に来ている状態と考えられます。処理しきれない前負荷はその前の臓器、左心系でいうところの肺に溜まりますので肺水腫などをきたすという流れになります。
この状態が続くといずれ心臓は疲れ果ててしまい、また呼吸状態も破綻しかねませんので、除水が必要と考えられます。つまり除水の目的は増えすぎた前負荷の適正化となります。
それでは前負荷が増えすぎた状態であることを臨床ではどうやって判断するのでしょうか?
臨床的に最も重要なことは病歴と身体所見です。
心不全の診断でも記載しましたが、
病歴としては発作性夜間呼吸困難、起坐呼吸、体重増加などが重要です。発作性夜間呼吸困難や起坐呼吸は臥位になることで静脈灌流量(すなわち前負荷)が増加し肺うっ血をきたしてしまう状態でした。
身体所見では頸静脈怒張、Ⅲ音、下腿圧痕性浮腫などを確認しましょう。頸静脈圧上昇は座位で外頸静脈怒張や内頸静脈拍動が鎖骨上に見えることで判断できます。これは右房圧上昇を示唆します。
レントゲンでの肺水腫や胸水の所見も参考になります。
これら所見に加えて心エコーを行うことでより前負荷が高いことを確認することができます。詳細は割愛しますが、E/A、E/e’、TRPGなどを確認することで簡便に評価できますが、これらは絶対的な指標ではなく、あくまで総合的に判断することが重要です。これだけを見て除水を行うと失敗します。
②除水の方法
前負荷が高いことにより心不全増悪をきたしている場合、除水による減負荷が重要です。利尿薬はなるべく早期に投与したほうが院内死亡率が低いという報告があり、診断後即座に投与します。
まず第一に選択するべき利尿薬はループ利尿薬のフロセミドです。まずはこれが使えれば大きな問題はありません。経口では腸管浮腫の影響で吸収不良となることがあるので、基本的に静注で治療開始します。
フロセミドの投与量には決まりはありません。フロセミドは腎臓の近位尿細管で作用するため、ある程度の量がそこに届かないといけません。低アルブミン血症や腎不全、腎うっ血などがあると効果が不十分となる可能性があるため、その場合は投与量を調整しないといけません。
私は腎機能問題ない患者ではフロセミド1A(20mg)、腎機能悪い患者では2A(40mg)を投与してみることにしています。結局量が足りない場合には、追加投与をすれば良いのでしっかりは投与後の反応尿を把握することが重要です(そのため尿道カテーテル留置し尿量モニタリングできる状態の方が失敗は少ないです)。
フロセミド投与後30分くらいに患者を見に行き、呼吸状態など悪化はないか、尿カテバッグの中に希釈した薄い尿が溜まっているかを見に行きます。そこで患者が「少し楽になった」と言い、希釈尿が尿バッグにしっかり溜まっていれば、ひとまず我々の勝利ということになります。
ここでの注意点は、フロセミドを投与して治療した気にならないということです。フロセミドを投与しても尿が出なければ減負荷はできません。必ず希釈尿が出ているかを確認しましょう。
・フロセミドを投与したのに希釈尿が得られない
この場合最も警戒すべきは血行動態が破綻していないかということです。
心拍出量が低下し末梢循環不全(LOS)をきたしている状態であり、wet&coldと表現されます。意識障害、四肢末梢冷感、冷汗、脈圧の減少などの臨床所見を確認します。息苦しさで身の置き所がなく、ソワソワした状態というのが危険なサインです。末梢循環不全の状態では腎血流も低下しているため当然尿は出ません。心拍出量を増やすために強心薬を開始し粘ることも検討されますが、不安定な状態には変わりありません。
内科的治療のみでこの状態を脱するのは困難なことが多く、機械的補助循環の適応を考慮します。すなわち循環器内科医や集中治療医に即座に相談する必要があるということです。
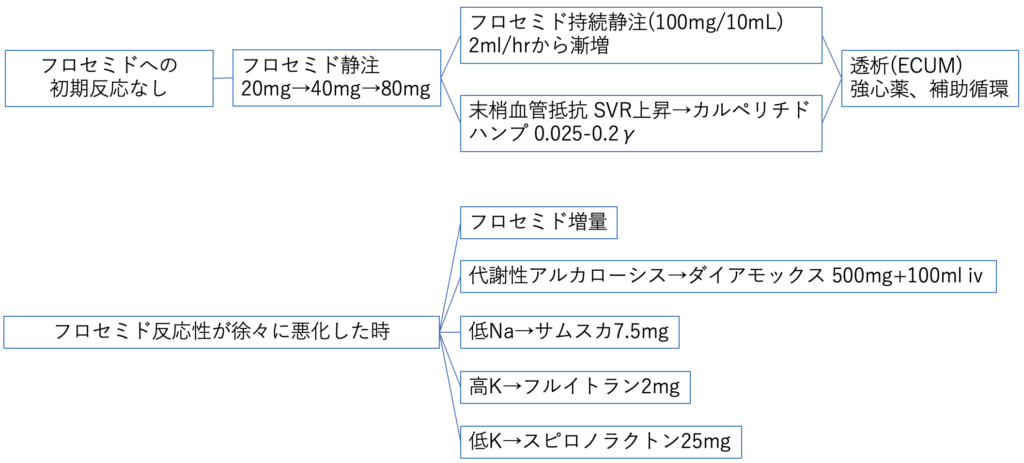
患者の状態が変わりなくただ希釈尿が出ていない場合はフロセミドを増量します。それでもダメな時はフロセミド持続静注、他の利尿薬の併用を試してみます。腎機能悪化している患者ではそれでも除水が得られない場合があり、その場合は透析の適応を腎臓内科に相談します。透析を開始するには準備が必要であり、夜間であれば技師さんがかり出されることになります。そのような事態を避けるべく、朝治療を開始すれば昼には方針を決めておく必要があります。朝フロセミドを投与して夕方見て尿が出ていないでは後の祭りなのです。
追加利尿薬の選択などは人それぞれですが、私のイメージをのせておきます。
③除水開始後のモニタリング/注意点
利尿を開始するときには必ず目標除水量を決めておきます
例えば1日で2000ml程度マイナスバランスにしたい→食事量などでINが1000であれば尿量3000mlにすればいい、と利尿薬投与の目安にできます。フロセミド20mg ivで2時間後に尿量1000ml得られていれば、時間をあけてもう1回ivすれば3000mlに到達しそうだとなるわけです。
加えて患者の体液貯留前の体重を確認しましょう。元々50kgの人が入院時は55kgであれば5kgくらい除水してみようかと目安にすることができます。
・除水を開始して注意することは何か
①急激な除水による心拍出量の低下(LOS)
②電解質異常(低K、低Mg)による不整脈誘発
が大きく挙げられます。
①に関してはAS/MS患者やHFpEFで左室内腔が小さい患者で特に問題になります。ある程度の前負荷がないと心拍出量が維持できないタイプの心不全では、急速な利尿により血管内脱水の状態となり心拍出量が減ってしまうことがあります。慎重なモニタリング、心拍出量の評価(VTIのフォロー)を行うことが重要です。除水開始後に末梢循環不全を疑う所見が出現すれば細胞外液の補液を行うことを検討しますが、先ほどと同様に緊急事態であり循環器内科や集中治療医に助けを求めることが必要です。
②はフロセミド投与による電解質の喪失により生じます。治療開始前のKやMgの数値を見てあらかじめ補充を開始しておくことで対応します。Kの目標値は諸説ありますが、MI後とかでなければK>4.0として差し支えないと思います。
・どこまで何を目標に除水すればいいか
まずは酸素需要や下腿浮腫、頸静脈怒張などの臨床的なうっ血所見(clinical congestion)を解除することを目標に利尿を開始します。酸素需要が改善し、顔や足の皺が見えるようになったら、次は血行動態的なうっ血所見(hemodynamical congestion)の解除を試みます。
エコーを見ながら心拍出量が減少しないギリギリまで除水ができれば、それが最適な状態と考えられますが現実的には困難です。日々体重チェックやエコーを行うことで患者に最適な体重を見つけ、退院時に患者に覚えさせましょう。そこから体重増加するようならまた水が溜まった状態であり、病院へ相談しましょうとしておくわけです。
右心不全を合併していたり複雑な病態では体液量の評価が難しい場合があり、その場合は右心カテーテルで評価してもらいます。右心カテーテルでは肺動脈楔入圧、肺動脈圧、心拍出量などを評価することができ、まだ除水できそうかの判断に有用です。
高齢者では除水しすぎると活気不良になることがあります。高齢者の心不全治療のゴールは必ずしもギリギリまで除水した状態ではなく、QOLを重視することもあります。活気があり元気な状態であれば少し胸水が残っていたとしても、引きすぎで食欲がなくなってしまうよりは良いでしょう。


コメント