血液検査でほぼ毎回取られているCreやBUNですが、異常値であっても「ベースと変わらないからOK」としていませんか?
CKDのアセスメントや介入が適切になされているのかを確認する癖をつけましょう
●CKD慢性腎臓病について
CKDは「腎臓の構造的/機能的な異常が3ヶ月以上存在するもの」と定義されます。
eGFRのみに注目すればいいのではなく、尿検査異常やエコーなどの画像所見も重要ということです。
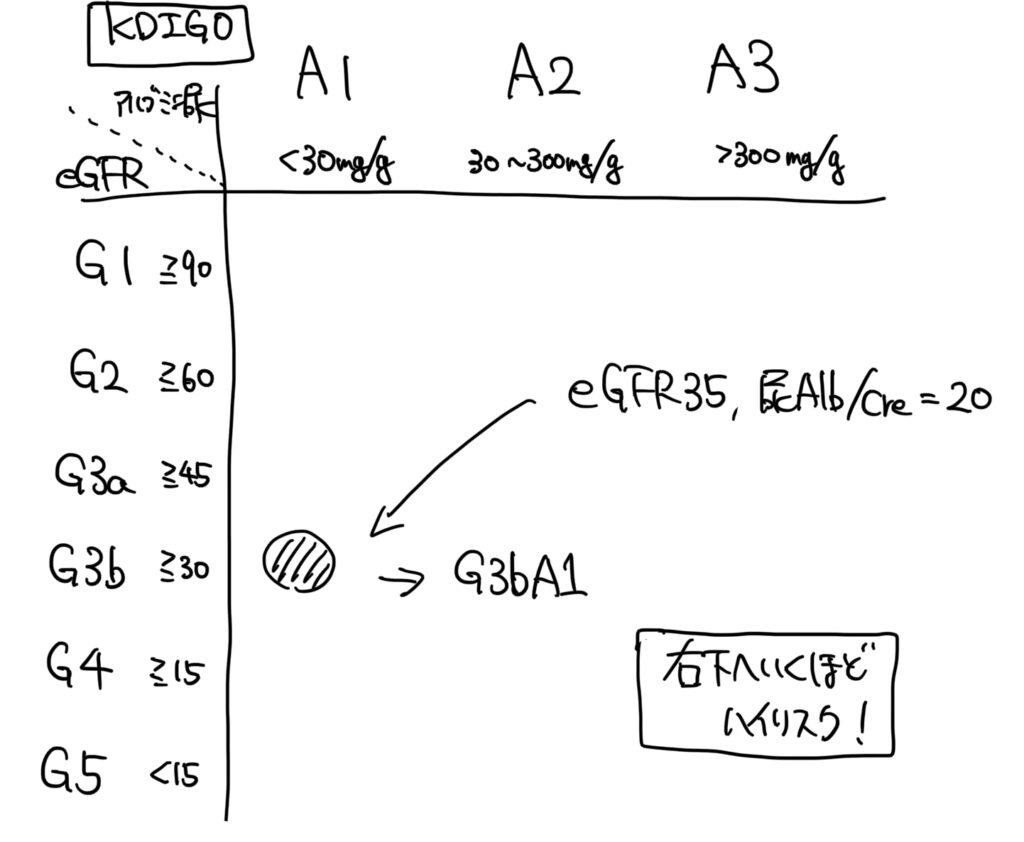
・CGA分類
C:原因
G:eGFR
A:蛋白尿/アルブミン尿
という3つの要素に注目してステージングを行います。
CKDと思ったらまず最低この3つは確認しましょう。
アルブミン尿の程度は腎疾患/心血管疾患リスクと関連しているため、eGFRによる病期をアルブミン尿の程度によって層別化しているというイメージのようです。
末期腎不全(透析導入)への進行リスクが高い患者の予想にも役立ちます。
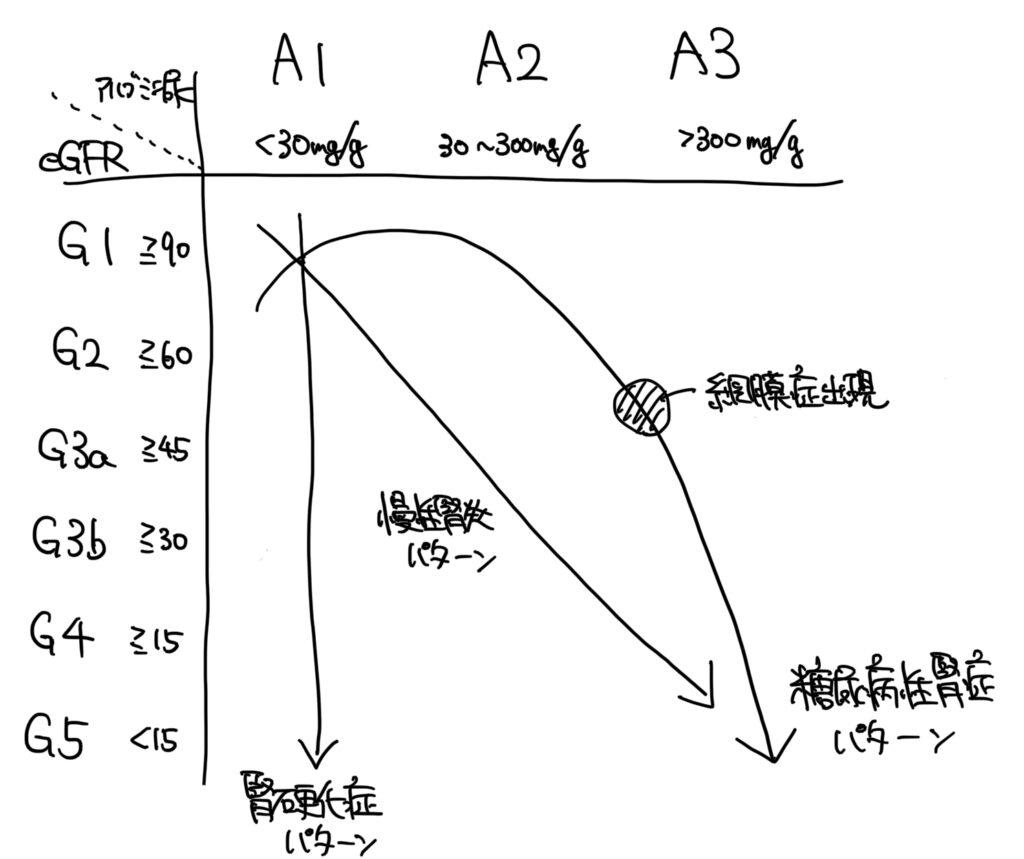
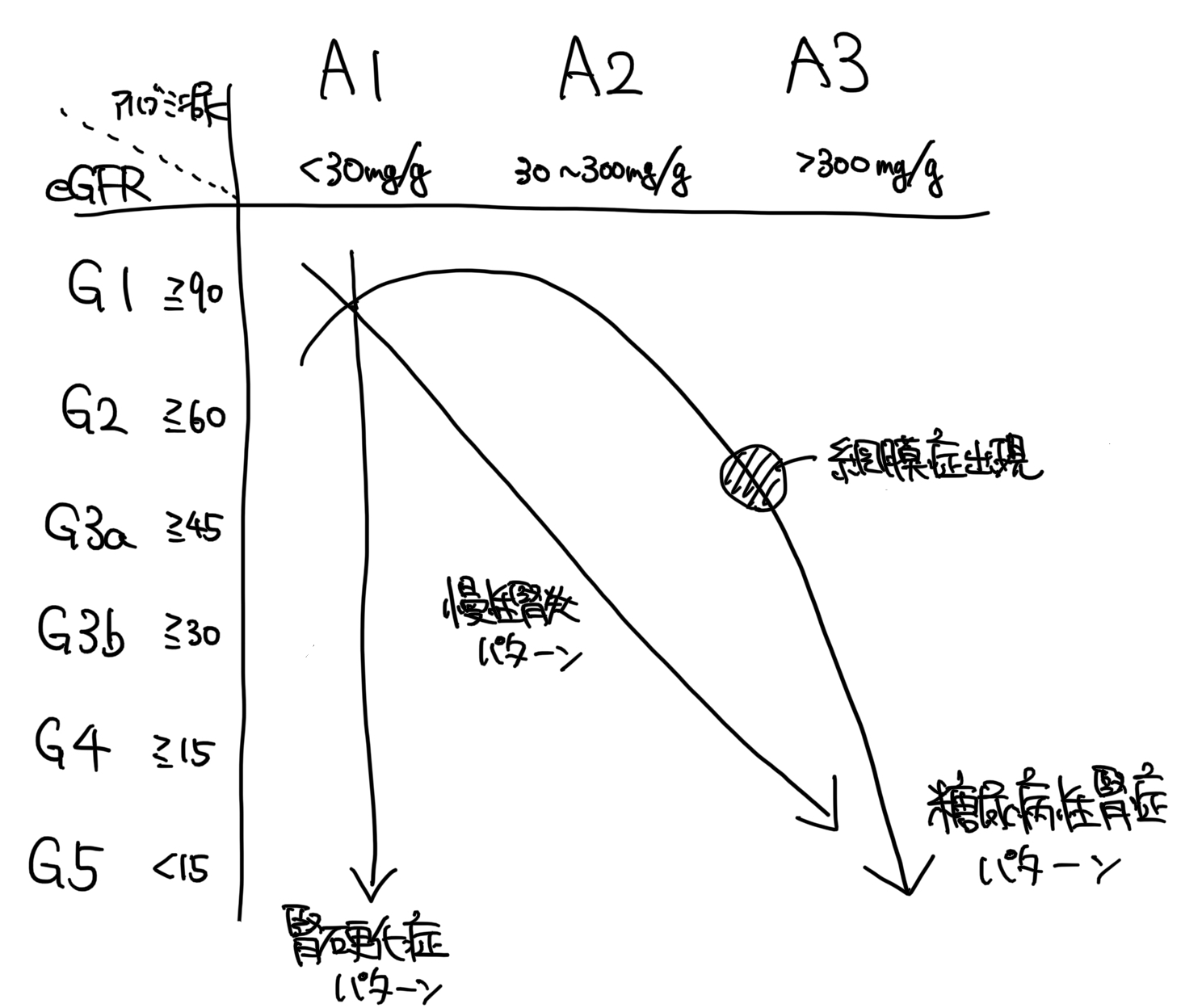
原因は70%が糖尿病や高血圧によるものとされています(糖尿病性腎症、腎硬化症)。
それ以外には糸球体腎炎、慢性間質性腎炎、閉塞性腎症、悪性腫瘍、嚢胞性疾患などがあります。CKDの進行パターンから大雑把に分類しています。
●CKDの初期評価
CKDマネジメントの重要なアウトカムとして、進行を抑え透析導入を回避すること、心血管イベントなど合併症リスクを回避すること、生命予後を改善することが挙げられます。適切なマネジメントを行うためにまずはきちんと評価しアセスメントをしましょう
①情報収集
高血圧や糖尿病の治療歴:
何年前に診断されたか、コントロールは良好か、眼科受診歴、その他合併症はあるかなど
腎機能の推移:
検診結果やこれまでの血液検査を確認する努力をする(診療情報を取り寄せる)
などを最低限確認しましょう。
基礎疾患の経過やeGFR低下速度はCKDの原因の推定に非常に有用です。
②eGFRとアルブミン尿の評価(ステージング)
CKDと認識したら現在のステージングを確認しましょう。
③原疾患の検索
腎形態の評価(エコー):嚢胞腎や尿路閉塞の鑑別、腎萎縮の有無
腎動脈エコー:腎動脈狭窄による腎虚血の鑑別
尿沈渣:蛋白尿と糸球体性血尿があれば腎炎を疑う、無菌性膿尿は間質性腎炎を疑う、円柱も参考
多くを占める腎硬化症と糖尿病性腎症のパターンを抑えてそれ以外と区別する
・腎硬化症らしさ
5年以上かけてゆっくり進行、血尿は稀、蛋白尿は1g/day未満(高血圧コントロール不良の場合は多くなる可能性がある)、腎萎縮傾向
・糖尿病性腎症らしさ
糖尿病歴が長い(8-10年以上)、腎硬化症よりは進行が早い、網膜症や神経症が併存する、血尿なし
微量アルブミン尿(30-299mg/日)は糖尿病発症から5-10年で見られ、そこから5-10年で顕性蛋白尿とeGFR低下が進行する
ここからも腎機能の経時的変化が鑑別に非常に重要なことがわかります
●専門科紹介が必要なCKD
①腎生検が検討される症例
血尿+蛋白尿があり腎炎を疑う場合、ネフローゼレンジの高度蛋白尿で腎生検考慮
腎硬化症や糖尿病性腎症のパターン当てはまらない場合にも他疾患鑑別が必要
②透析の準備が必要な症例
G3b-4程度の進行例では透析準備を検討
CKDに関連した合併症対策が必要となるので腎臓内科へ紹介しましょう
③コントロール不良な症例
血圧コントロールがうまくいかない、蛋白尿が続いている、糖尿病管理が悪いなど
●内科医が行うべきCKD管理の一般論
・原疾患のコントロール
高血圧や糖尿病自体の管理
生活指導やヘルスメンテナンスなどの一般的な介入は必要
・RAS阻害薬
蛋白尿を減少させ腎保護作用が期待される
特に糖尿病性腎症では積極的に導入が推奨される
・SGLT-2阻害薬
糖尿病あればアルブミン尿にかかわらず推奨される
微量アルブミン尿以上の蛋白尿があるCKDに対して、糖尿病に有無にかかわらず腎保護作用が期待される(DAPA-CKD trial)
・MRB
フィネレノンなどMRBは蛋白尿を有する糖尿病性腎症に良い適応

コメント